W sytuacji stabilizacji pandemii COVID-19 oraz powrotu do normalnego życia codziennego potrzeba ponownego rozpoczęcia leczenia z zastosowaniem procedur ART.
Niepłodność jest chorobą i gdy ryzyko zakażenia SARS-CoV-2 / COVID-19 zacznie maleć, wszystkie zabiegi ART należy wznowić dla dowolnego wskazania klinicznego, zgodnie z lokalnymi przepisami.
Należy jednak zachować czujność i wprowadzać procedury krok po kroku w sposób bezpieczny, by zminimalizować ryzyko związane z pacjentami lub personelem SARS-CoV-2 / COVID-19-dodatnimi podczas leczenia.
Grupa robocza ESHRE zidentyfikowała sześć filarów dobrej praktyki medycznej zaproponowanych dla wznowienia działalności w klinice i laboratorium ART.
1. Dyskusja, umowa i zgoda na rozpoczęcie leczenia
2. Triage personelu i pacjentów
3. Dostęp do porady i leczenia
4. Dostosowanie usług ART
5. Planowanie cyklu leczenia
6. Kodeks postępowania dla personelu i pacjentów
ESHRE zaleca, aby centra ART korzystały z tych wskazówek, ale w pierwszej kolejności stosowały się do lokalnych i/lub krajowych przepisów oraz porad rządowych związanych z COVID-19.
1. Dyskusja, umowa i zgoda na rozpoczęcie leczenia
a. Pacjenci wysokiego ryzyka (np. z cukrzycą, nadciśnieniem tętniczym, stosujący terapię immunosupresyjną, pacjenci po przeszczepie, pacjenci z chorobami płuc, wątroby lub nerek) nie powinni rozpoczynać leczenia ART, dopóki nie zostanie uznane to za bezpieczne przez odpowiednich specjalistów i/lub lokalne organy ds. zdrowia
b. Wszystkim pacjentom należy zaoferować wybór kontynuacji lub odroczenia leczenia ART. W obu przypadkach preferencje pacjenta powinny być wyraźnie określone i udokumentowane.
c. Pacjenci powinni być kompleksowo informowani, tak, by rozumieć ryzyko związane z chorobą COVID-19 i mieć świadomość zwiększonego ryzyka w przypadku infekcji podczas ciąży. Pacjentów należy również poinformować o sposobie zmniejszenia ogólnego ryzyka infekcji.
d. Pacjenci muszą podpisać Kodeks postępowania i przestrzegać go.
2. Triage personelu i pacjentów oraz zarządzanie nimi
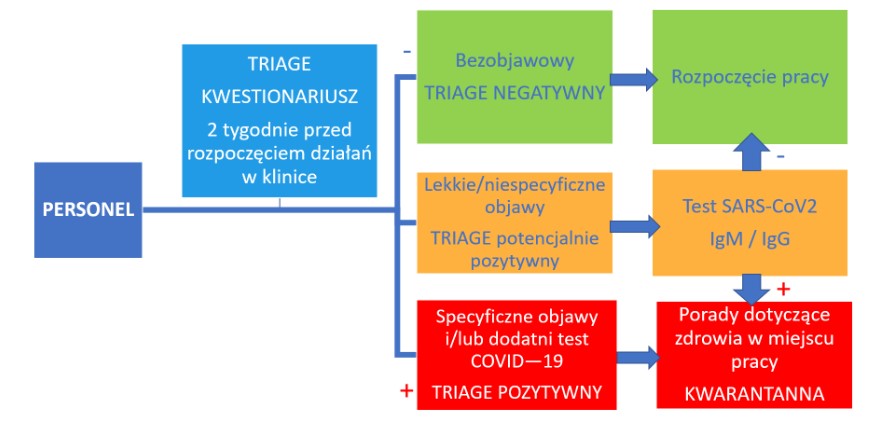
Kwestionariusz segregacji (TRIAGE)
ESHRE wprowadza kwestionariusz ART triage, który można wykorzystać / dostosować do segregacji zarówno personelu, jak i pacjentów.
Procedura dla personelu
a. Informacje dotyczące stanu zdrowia, objawów i stylu życia członków zespołu kliniki i osób mieszkających w tym samym gospodarstwie domowym powinny być sprawdzone co najmniej dwa tygodnie przed rozpoczęciem pracy w Centrum Medycznym Leczenia Niepłodności.
b. Personel podejrzany o zakażenie po triage (czyli segregacji z uwagi na stan zdrowia) powinien poddawać się regularnym testom SARS-CoV2 IgM / IgG lub równoważnym testom. Dodatkowe i / lub częstsze testy można uznać za zgodne z zaleceniami krajowymi i / lub w zależności od dostępności testów.
c. Wszyscy członkowie personelu, którzy uzyskali pozytywny wynik testu na obecność SARS-CoV-2 IgM lub IgG, niezależnie od objawów, powinni otrzymać poradę dotyczącą zdrowia w miejscu pracy i zostać skierowanie na kwarantannę
d. Personel z objawami powinien zostać skierowany na poradę lekarską i badania i nie powinien ponownie uczestniczyć w pracy, dopóki infekcja nie zostanie usunięta i udokumentowana przez ujemny test RT-PCR lub równoważny.
e. Śledzenie i testowanie kontaktów powinno być rutynowe, jeśli zdiagnozowany zostanie członek personelu z zakażeniem COVID-19.
f. W zależności od wielkości jednostki personel powinien być podzielony na „mini-zespoły” z minimalnymi interakcjami między nimi. Zespoły powinny pracować zgodnie z rotacyjnym harmonogramem, podobnym do przyjętego podczas pracy weekendowej.
Procedura dla pacjentów
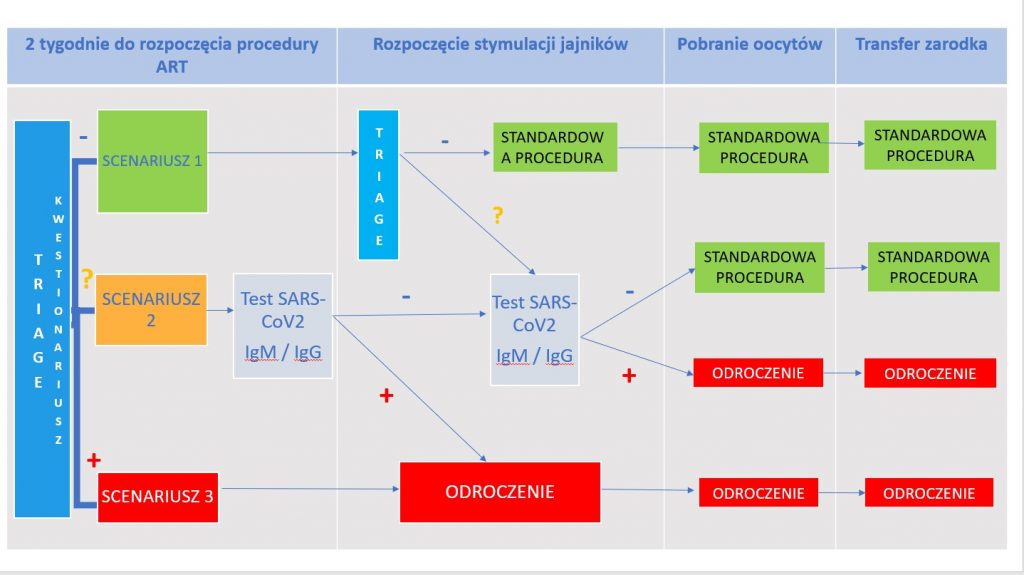
a. Wszyscy pacjenci planujący rozpoczęcie leczenia powinni uzupełnić kwestionariusz segregacji – triage (wersja papierowa, e-mail lub telefonicznie) na dwa tygodnie przed rozpoczęciem leczenia.
b. Wstępny triage obu partnerów powinien zostać przeprowadzony dwa tygodnie wcześniej przez rozpoczęciem leczenia ART.
c. Kolejny triage obu partnerów należy przeprowadzić podczas stymulacji jajników.
d. Selekcję należy przeprowadzić zgodnie z tymi samymi procedurami, co dla członków personelu. Oboje partnerzy powinni przejść triage. Pacjenci podejrzewani o zakażenie po triage powinni być poddawani regularnym testom SARS-CoV-2 IgM / IgG lub równoważnym testom. Dodatkowe testy można rozważyć zgodnie z przepisami rekomendacjami krajowymi i / lub w zależności od dostępności testów.
e. Wszyscy pacjenci z wcześniej potwierdzoną infekcją COVID-19 powinni przedstawić zaświadczenie medyczne o przebyciu infekcji, aby mogli zostać zakwalifikowani do leczenia. Jeśli leczenie obejmowało wspomaganie oddechowe podczas epizodu zakażenia COVID-19, powinni dodatkowo przedstawić opinię specjalisty o dopuszczeniu do procedury medycznej.
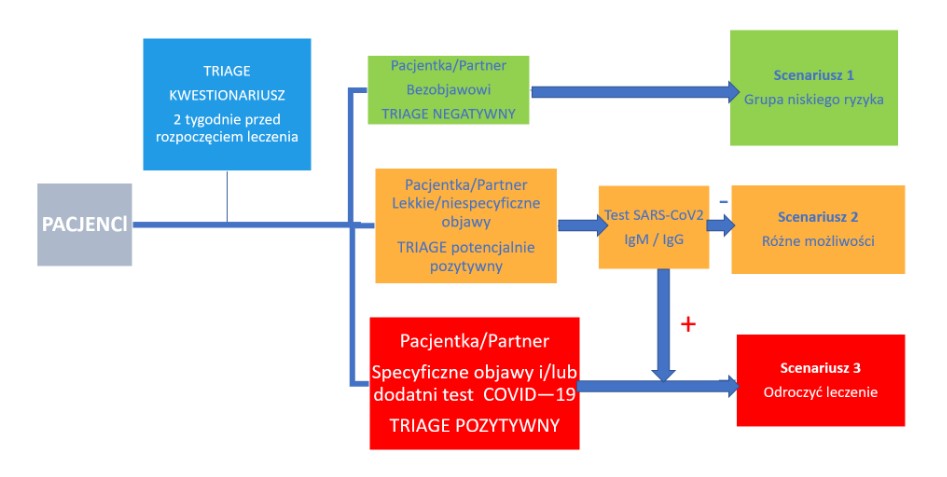
Scenariusze dla pacjentów
Scenariusz I [obejmuje]:
• Oboje pacjenci są przydzieleni do grupy niskiego ryzyka (negatywny wywiad kliniczny, styl życia zgodny z niskim / minimalnym ryzykiem kontaktu z potencjalnie zainfekowanymi osobami)
• Oboje pacjenci są bezobjawowi
Scenariusz II [różne możliwości]
• Pacjenci, którzy wyzdrowiali z przebytej infekcji COVID-19, co potwierdza
zaświadczenie lekarskie, które powinno zawierać SARS-CoV-2 IgM / IgG
testowane przed rozpoczęciem leczenia.
• (IIa) Obecność niespecyficznych objawów u jednego z partnerów, u których wcześniej rozpoczęto stymulację jajników:
- Powtórzyć triage taki jak na początku stymulacji jajników
Jeżeli wynik jest ujemny –> kontynuować leczenie
Jeśli objawy się utrzymują –> wykonać badanie SARS-CoV-2 IgM / IgG w celu podjęcia decyzji
Jeśli wynik IgM / IgG jest ujemny –> kontynuować leczenie ART.
Jeśli wynik IgM / IgG jest dodatni –> odłożyć leczenie ART i skierować do leczenia SARS-CoV-2
• (IIb) Niespecyficzne objawy pojawiające się podczas stymulacji jajników
- Przeprowadzić testy SARS-CoV-2 IgM / IgG
Jeśli wynik IgM / IgG jest ujemny –> kontynuować leczenie ART
Jeśli wynik IgM / IgG jest dodatni –>odłożyć leczenie i skierować do leczenia SARS-CoV-2
Scenariusz III
• Jeśli pacjenci i / lub partnerzy mają objawy lub wynik COVID-19 pozytywny, odłóż leczenie i skieruj na dalsze badania i działania następcze.
3. Dostęp do porady i leczenia
Edukacja pacjentów w zakresie ryzyka i profilaktyki COVID-19 jest niezbędnym krokiem przed podjęciem leczenia. Edukacja pacjentów powinna obejmować:
• Samouczki na temat używania środków ochrony indywidualnej, jeśli są wymagane.
• Porady na temat kontynuacji dystansu społecznego i unikania niepotrzebnego narażenia na kontakt fizyczny z człowiekiem.
• Informacje o objawach zakażenia SARS-CoV-2 / COVID-19 lub występowaniu ekspozycji
• Uzgodnienie, że leczenie może zostać przerwane, jeśli pacjent znajdzie się w sytuacji wysokiego ryzyka
4. Dostosowanie usług ART
Leczenie każdego pacjenta należy całkowicie przemyśleć i zindywidualizować.
W celu ograniczenia liczby niepotrzebnych wizyt i kontaktu personelu z pacjentem, należy stosować telemedycynę/teleporady na wszystkich etapach leczenia, które nie wymagają obecności fizycznej pacjentów w centrum leczenia niepłodności.
Wskazówki dotyczące adaptacji usług w centrum znajdują się poniżej:
Urządzenia sanitarne
• Rutynowe warunki sanitarne we wszystkich obszarach powinny być wykonywane zgodnie z lokalnymi przepisami.
• W razie potrzeby należy wdrożyć określone procedury sanitarne COVID-19 u pacjentów lub członków personelu COVID-19 pozytywnych
Dostosowanie personelu i centrum
Dostosowanie powinno obejmować:
• Szkolenie specyficzne dla COVID-19
• Standardowe procedury operacyjne specyficzne dla COVID-19
• Dostosowane zmiany pracy
• Awaryjne umowy między centrami ART w celu zagwarantowania ciągłości świadczenia leczenia.
Procedury dostępu
• Ograniczenie liczby osób jednocześnie obecnych w centrum leczenia niepłodności
• Zapewnienie ekranów ochronnych dla personelu administracyjnego
• Zapewnienie osobistego wyposażenia ochronnego i urządzeń sanitarnych dla pacjentów i personelu
• Ograniczenie dostępu dla partnerów i osób towarzyszących
• Przeprojektowanie poczekalni i miejsc pracy w celu zagwarantowania odpowiedniego dystansowania
• Zarządzanie wizytami według określonych harmonogramów, również dla badania USG i badania krwi
• Podział personelu na małe zespoły w celu ograniczenia niepotrzebnego narażenia pacjentów i członków personelu
• Kontrola pacjentów trzy tygodnie po pobraniu oocytów i / lub transferze zarodka w celu zidentyfikowania potencjalnych pacjentów z pozytywnym wynikiem na COVID-19 i wdrożenie niezbędnych środków (tj. śledzenie kontaktów i warunki sanitarne)
5. Cykl leczenia
Monitorowanie stymulacji jajników
Na tym etapie należy podjąć następujące szczególne środki ostrożności:
• Minimalne narażenie zarówno personelu, jak i pacjentów.
• Izolacja personelu wykazującego objawy infekcji
• Używanie osobistego wyposażenia ochronnego przez personel
• Minimalna liczba wizyt i zoptymalizowana liczba badań krwi
• Sonda dopochwowa
• Ponowny triage i działanie w zależności od wyników przed triage lub wystąpienie nowych niespecyficznych objawów
Pobieranie oocytów
Oprócz ogólnych środków ostrożności i na podstawie wyników segregacji, następujące rekomendacje są tworzone:
- Scenariusz I
Postępuj zgodnie ze standardowymi procedurami, chyba że wystąpią zmianY między zastosowaniem wyzwalacza owulacji a pobieraniem oocytów
- Scenariusz II
W przypadku pozytywnego wyniku ponowny triage, należy rozważyć badanie SARS-CoV-2 IgM / IgG i / lub testowanie RT-PCR dla COVID-19.
Na podstawie wyniku decyzja, czy kontynuować leczenie, czy odłożyć.
- Scenariusz III
Jeśli pacjent uzyska wynik dodatni na SARS-CoV-2 / COVID-19, przed zastosowaniem wyzwalacza owulacji lub rozmrożeniem zarodka należy odłożyć leczenie ART, i skierować do izolacji i leczenia.
- Można zrobić wyjątek dla pacjentek z wysokim ryzykiem OHSS. W tym przypadku, pobieranie oocytów może być przeprowadzone i powinny zostać wprowadzone warunki sanitarne zgodnie ze szczegółowymi procedurami sanitarnymi COVID-19 wprowadzonymi przez właściwe władze krajowe lub lokalne
- Jeśli potencjalnie pozytywna pacjentka SARS-CoV-2 / COVID-19 musi kontynuować leczenie (tj. pacjentka onkologiczna lub z wysokim ryzykiem OHSS), należy podjąć następujące środki ochrony w celu zmniejszenia ryzyka przeniesienia zakażenia na personel:
• Maski FFP2 / 3 zgodnie z wymogami klinicznymi
• Fartuchy medyczne
• Dezynfekcja sali operacyjnej, sali transferowej i laboratorium IVF po zabiegu
• Procedurę należy anulować w przypadku nowo zdiagnozowanego pacjenta COVID-19 pozytywnego
Laboratorium
a. Należy przestrzegać rutynowej dobrej praktyki laboratoryjnej oraz personel laboratorium powinien nosić maski i rękawiczki.
b. Personel powinien być zorganizowany w mini-zespoły.
c. Należy zachować szczególną ostrożność, aby zmniejszyć narażenie na natywny płyn pęcherzykowy i nasienie przez rozcieńczenie i bezpieczne usuwanie płynów w indywidualnych zamkniętych pojemnikach, jak najszybciej.
d. Przez cały czas należy przestrzegać opublikowanych wytycznych i zasad dobrej praktyki laboratoryjnej (www.eshre.eu/guidelines).
e. W przypadku podejrzenia lub zakażenia pacjentki COVID-19 podczas hodowli zarodków, należy przyjąć zasadę „freeze-all” – zamrożenia wszystkich zarodków.
Transfer zarodków
a. Ogranicz liczbę pracowników w sali transferowej
b. Ogranicz dostęp osobom towarzyszącym
c. Wykonaj transfer tylko w przypadku pacjentek i ich partnerów niskiego ryzyka / bezobjawowych
d. Zastosuj zasadę „freeze-all” dla wszystkich pacjentek i / lub partnerów, u których wystąpią objawy po pobraniu oocytów.
Krioprezerwacja
a. Należy stosować słomki o wysokim stopniu bezpieczeństwa i / lub zbiorniki kriogeniczne z oparami ciekłego azotu magazynowe do kriokonserwacji próbek dla pacjentów pozytywnych pod względem COVID-19.
6. Kodeks postępowania dla personelu i pacjentów
Wszyscy członkowie personelu i pacjenci zostaną pouczeni, aby unikać niepotrzebnego narażenia (zarówno w pracy, jak i prywatnie).
• Każda jednostka przygotuje obowiązkowe instrukcje dla personelu
• Udział w pracy będzie związany z przestrzeganiem podpisanego Kodeksu Postępowania
• Niedozwolone działania będą wyraźnie wyszczególnione (zasada „jak najmniejszej ekspozycji”)
• Ograniczone życie społeczne i interakcje
• Pacjenci powinni regularnie podpisywać, że ich stan zdrowia jest dobry i przestrzegają Kodeksu Postępowania
• Pracownicy powinni regularnie podpisywać, że ich stan zdrowia jest dobry i przestrzegają Kodeks Postępowania lub poinformować osobę odpowiedzialną w centrum o wszelkich wcześniejszych naruszeniach kodeksu postępowania

